Маска клапана мешка - Bag valve mask
| Маска клапана мешка | |
|---|---|
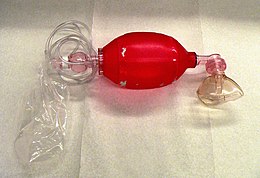 Одноразовый реаниматор BVM | |
| Акроним | BVM |
| Синонимы | Сумка Амбу, ручной реаниматолог, самонадувающийся мешок |
| Изобретатель (и) | Хольгер Гессе, Хеннинг Рубен |
| Дата изобретения | 1953 |
| Производитель | Амбу |
А маска клапана мешка (BVM), иногда известный под собственным именем Сумка Амбу или в целом как ручной реаниматолог или «самонадувающийся мешок» - это ручное устройство, обычно используемое для вентиляция с положительным давлением пациентам, которые не дышат или недостаточно дышат. Устройство является обязательной частью реанимация наборы для обученных специалистов, работающих вне больницы (например, скорая помощь бригады), а также часто используется в больницы как часть стандартного оборудования на аварийная тележка, в отделениях неотложной помощи или других учреждениях интенсивной терапии. Подчеркивая частоту и популярность использования BVM в Соединенных Штатах, Рекомендации Американской кардиологической ассоциации (AHA) по сердечно-легочной реанимации и неотложной кардиологической помощи рекомендуют, чтобы «все медицинские работники были знакомы с использованием устройства мешка-маски».[1] Ручные реаниматоры также используются в больницах для временной вентиляции пациентов, зависимых от механической вентиляции. вентиляторы когда необходимо проверить аппарат ИВЛ на предмет возможных неисправностей или когда пациенты, зависящие от ИВЛ, перевозятся в пределах больницы. Существуют два основных типа ручных реаниматологов; одна версия - самозаполняющаяся воздуха, хотя дополнительные кислород (O2) можно добавить, но это не обязательно для работы устройства. Другой основной тип ручных реанимационных аппаратов (поток-инфляция) широко используется в операционных, не являющихся неотложными, для вентиляции пациентов во время индукции анестезии и восстановления.
Использование ручных реаниматологов для вентиляции пациента часто называют "упаковка" терпение[2] и регулярно необходим в неотложная медицинская помощь при недостаточном дыхании пациента (нарушение дыхания ) или полностью прекратилось (остановка дыхания ). Использование ручного реаниматолога обеспечивает принудительную подачу воздуха или кислорода в легкие для надувания их под давлением, таким образом создавая средство для ручного введения вентиляция с положительным давлением. Его предпочитают профессиональные спасатели. вентиляция рот в рот, либо напрямую, либо через вспомогательное средство, такое как карманная маска.
История
Концепция маски мешка-клапана была разработана в 1953 году немецким инженером Хольгером Гессе и его партнером, датским анестезиологом Хеннингом Рубеном, после их первоначальной работы над аспирационным насосом.[3] Позднее компания Гессе была переименована Амбу A / S, которая производит и продает устройство с конца 1950-х годов. Полная форма AMBU - это искусственный ручной дыхательный аппарат. Мешок Амбу - это реаниматор с самонадувающимся мешком от компании Ambu A / S, которая до сих пор производит и продает реанимационные устройства с самонадувающимся мешком.
Сегодня существует несколько производителей реанимационных самонадувающихся мешков. Некоторые из них, такие как оригинальные сумки Амбу, прочные и предназначены для повторного использования после тщательной очистки. Другие недорогие и предназначены для одноразового использования.
Изначально изготовленные в одном размере, теперь доступны размеры BVM для младенцев, детей и взрослых.
Стандартные компоненты
Маска

BVM состоит из гибкой воздушной камеры («мешок», примерно оплачивать в длину), прикрепленный к лицевой маске через запорный клапан. При правильном наложении лицевой маски и сжатии «мешка» устройство нагнетает воздух в легкие пациента; когда мешок выпущен, он самовсасывается с другого конца, втягивая либо окружающий воздух, либо поток кислорода низкого давления, подаваемый регулируемым баллоном, а также позволяя легким пациента сдуться в окружающую среду (не мешок) мимо односторонний клапан.
Сумка и клапан
Комбинации мешка и клапана также могут быть прикреплены к альтернативному дополнительному устройству дыхательных путей вместо маски. Например, его можно прикрепить к эндотрахеальная трубка или же ларингеальная маска дыхательные пути. Могут использоваться небольшие теплообменники и влагообменники или увлажняющие / бактериальные фильтры.
Маску с клапаном-мешком можно использовать без прикрепления к кислородному баллону, чтобы обеспечить пациенту «комнатный воздух» (21% кислорода). Однако ручные реанимационные устройства также могут быть подключены к отдельному резервуару мешка, который может быть заполнен чистым кислородом из сжатого источника кислорода, таким образом увеличивая количество кислорода, доставляемого пациенту, почти до 100%.[4]
Маски с клапаном-мешком бывают разных размеров, чтобы подходить для младенцев, детей и взрослых. Размер лицевой маски может не зависеть от размера сумки; например, одна сумка педиатрического размера может использоваться с разными масками для разных размеров лица, или детская маска может использоваться с сумкой для взрослых для пациентов с маленьким лицом.
Большинство типов устройств одноразовые и поэтому одноразовые, в то время как другие предназначены для очистки и повторного использования.
Метод работы

Ручной реаниматор вызывает принудительную подачу газа внутри надувной части мешка к пациенту через односторонний клапан при сжатии спасателем; в идеале газ подается через маску в полость пациента. трахея, бронх и в легкие. Чтобы быть эффективной, маска клапана мешка должна обеспечивать от 500 до 800 миллилитры воздуха в легкие нормального взрослого пациента мужского пола, но при подаче дополнительного кислорода 400 мл все еще может быть достаточно.[2] Сжатие пакета каждые 5-6 секунд для взрослого или каждые 3 секунды для младенца или ребенка обеспечивает адекватное частота дыхания (10–12 вдохов в минуту у взрослого и 20 в минуту у ребенка или младенца).[5]
Профессиональных спасателей учат следить за тем, чтобы часть маски BVM должным образом прилегала к лицу пациента (то есть, чтобы гарантировать надлежащее «прилегание маски»); в противном случае давление, необходимое для принудительного раздувания легких, передается в окружающую среду. Это сложно, когда один-единственный спасатель пытается одной рукой удерживать защитную маску, а другой сжимает сумку. Таким образом, в обычном протоколе используются два спасателя: один спасатель прижимает маску к лицу пациента двумя руками и полностью сосредоточен на поддержании герметичного уплотнения маски, в то время как другой спасатель сжимает сумку и сосредотачивается на дыхании (или дыхательный объем ) и сроки.[6]
Эндотрахеальная трубка (ЭТ) может быть вставлена опытным практикующим врачом и может заменить маску ручного реаниматолога. Это обеспечивает более безопасный проход воздуха между реанимационным аппаратом и пациентом, поскольку трубка ЭТ закрыта надувной манжетой внутри трахеи (или трахеи), поэтому любой регургитация с меньшей вероятностью попадет в легкие, и поэтому давление принудительного накачивания может попасть только в легкие, а не в желудок (см. «осложнения» ниже). Трубка ET также постоянно поддерживает открытые и безопасные дыхательные пути, даже во время компрессий для СЛР; в отличие от случая, когда ручной реаниматолог используется с маской, когда при сжатии может быть трудно поддерживать герметизацию лицевой маски.
Маски клапана мешка, используемые в бою
Обструкция дыхательных путей - основная причина смерти при травмах на поле боя.[7] Управление дыхательными путями в бою сильно отличается от его гражданского эквивалента. В бою травма челюстно-лицевой области является основной причиной обструкции дыхательных путей. Травма часто осложняется трудностями пациента, искажениями анатомии и крови,[8] и эти травмы часто сопровождаются значительным кровоизлиянием из-за сосудистых повреждений.[9]
Военные парамедики сталкиваются с экстремальными проблемами, включая «темноту, враждебный огонь, ограничения ресурсов, длительное время эвакуации, уникальные проблемы с транспортировкой раненых, командные и тактические решения, влияющие на здравоохранение, враждебную среду и уровень опыта поставщиков».[10] Им часто приходится лечить несколько раненых, используя только то оборудование, которое они носят на спине. Поэтому пространство имеет первостепенное значение, и были созданы компактные маски клапана мешка, такие как Pocket BVM, чтобы сэкономить ценное место в аварийном комплекте.
Осложнения
При нормальном дыхании легкие раздуваются под небольшим вакуумом, когда мышцы грудной стенки и диафрагма расширяются; это «вытягивает» легкие, заставляя воздух поступать в легкие для надувания под легким вакуумом. Однако при использовании ручного реаниматолога, как и при других методах вентиляция с положительным давлением легкие нагнетаются сжатым воздухом или кислородом. Это неизбежно ведет к риску различных осложнений, многие из которых зависят от того, используется ли ручной реаниматолог с лицевой маской или трубкой ET. Осложнения связаны с чрезмерным накачиванием или избыточным давлением пациента, что может вызвать: (1) раздувание желудка воздухом (так называемое желудочное вдувание); (2) повреждение легких в результате чрезмерного растяжения (так называемая волютравма); или (3) повреждение легких в результате избыточного давления (так называемая баротравма).
Вдувание желудка / аспирация легких
Когда маска для лица используется вместе с ручным реанимационным аппаратом, цель заключается в том, чтобы нагнетаемый воздух или кислород раздувал легкие. Однако воздух, попадающий в пациента, также имеет доступ к желудку через пищевод, который может раздуваться, если реаниматор сжимается слишком сильно (вызывая слишком быстрый воздушный поток, чтобы легкие поглощали его в одиночку) или слишком большой (вызывая отток избыточного воздуха). желудок)."[11] Вздутие желудка может привести к рвоте и последующей аспирации содержимого желудка в легкие, что было названо серьезной опасностью вентиляции мешком-клапаном-маской.[12] с одним исследованием, показывающим, что этого эффекта трудно избежать даже для самых опытных и опытных пользователей, заявив, что «при использовании самонадувного мешка даже опытные анестезиологи в нашем исследовании могли выполнять вентиляцию со слишком коротким временем вдоха или слишком большим дыхательным объемом, что в некоторых случаях приводило к вздутию живота ".[11] Далее в исследовании утверждается, что «вздутие живота - сложная проблема, которая может вызвать срыгивание, аспирацию [желудочной кислоты] и, возможно, смерть». Когда раздувание желудка приводит к рвоте кислотами желудка с высокой кислотностью, последующие вдохи могут заставить эти щелочные кислоты попасть в легкие, где они вызывают опасные для жизни или смертельные повреждения легких, включая Синдром Мендельсона, аспирационная пневмония, острый респираторный дистресс-синдром и «легочные травмы, подобные тем, которые наблюдаются у жертв воздействия газообразного хлора».[11] Помимо риска инфляции желудка, вызывающего рвоту и срыгивание, было обнаружено по крайней мере два сообщения, указывающих на то, что инсуффляция желудка остается клинически проблематичной, даже если рвота не возникает. В одном случае неудачной реанимации (что привело к смерти) инсуффляция желудка у 3-месячного мальчика оказала достаточное давление на легкие, что «препятствовало эффективной вентиляции».[13] Еще одним сообщенным осложнением был случай разрыва желудка, вызванный чрезмерным вздутием живота из ручного реаниматолога.[14] Были изучены причинные факторы и степень риска непреднамеренного раздувания желудка.[12][15] Одно опубликованное исследование показало, что во время длительной реанимации до 75% воздуха, подаваемого пациенту, может случайно попасть в желудок, а не в легкие.[15]
Травма легких и воздушная эмболия
Когда устанавливается эндотрахеальная трубка (ЭТ), одним из ключевых преимуществ является то, что от выхода ручного реаниматолога к легким обеспечивается прямой воздухонепроницаемый проход, что исключает возможность непреднамеренного раздувания желудка или повреждений легких из-за желудочной кислоты. стремление. Однако это подвергает легкие повышенному риску из-за отдельных моделей повреждения легких, вызванных случайным принудительным чрезмерным раздувом (так называемая волютравма или баротравма). Губчатая ткань легких является нежной, и чрезмерное растяжение может привести к респираторному дистресс-синдрому у взрослых - состоянию, которое требует длительной поддержки искусственной вентиляции легких в отделении интенсивной терапии и связано с плохой выживаемостью (например, 50%) и значительно увеличили расходы на уход до 30 000 долларов в день.[16] Волютравма легкого, которая может быть вызвана «осторожным» большим и медленным вдохом, также может привести к «лопнувшему» или коллапсу легкого (так называемому «лопнувшему»). пневмоторакс ), по крайней мере, в одном опубликованном отчете, описывающем «пациента, у которого внезапно развился напряженный пневмоторакс во время вентиляции с помощью клапанного устройства».[17] Кроме того, есть как минимум один отчет об использовании ручного реаниматолога, когда легкие были случайно чрезмерно раздуты до такой степени, что «сердце содержало большой объем воздуха», а «аорта и легочные артерии были заполнены воздухом» - состояние называется воздушной эмболией, которая «почти всегда приводит к летальному исходу». Тем не менее, это был случай с 95-летней женщиной, поскольку авторы указывают, что этот тип осложнений ранее регистрировался только у недоношенных детей.[18]
Риск для здоровья населения из-за осложнений, связанных с ручной реанимацией
Два фактора, по-видимому, делают население особенно подверженным риску осложнений от ручных реаниматологов: (1) их широкое использование (что ведет к высокой вероятности воздействия) и (2) очевидная неспособность медицинских работников защитить пациентов от неконтролируемых, непреднамеренных, принудительных действий. -инфляция.
Распространенность использования ручных реаниматологов
Ручные реаниматологи обычно используются для временной поддержки вентиляции, особенно версии с надуванием потока, которые используются во время индукции / восстановления анестезии во время обычных операций. Соответственно, большинство граждан, скорее всего, попадут в мешок хотя бы один раз в течение жизни, когда они будут проходить процедуры, включающие общую анестезию. Кроме того, значительному числу новорожденных проводится искусственная вентиляция легких с помощью ручных реаниматологов размером с грудных младенцев, которые помогают стимулировать нормальное дыхание, что делает ручные реаниматологи одними из первых терапевтических медицинских устройств, встречающихся при рождении. Как указывалось ранее, ручные реаниматоры - это устройство первой линии, рекомендованное в экстренных случаях. искусственная вентиляция пациентов, оказывающих интенсивную терапию, и поэтому используются не только в больницах, но и вне больниц пожарными, фельдшерами и персоналом амбулаторных клиник.
Неспособность профессиональных поставщиков использовать ручные реаниматоры в рамках установленных правил безопасности
Ручные реаниматоры не имеют встроенного регулятора дыхательного объема - количество воздуха, используемого для принудительного надувания легких во время каждого вдоха, полностью зависит от того, насколько оператор сжимает мешок. В ответ на опасность, связанную с использованием ручных реаниматологов, действуют специальные рекомендации Американской кардиологической ассоциации.[1] и Европейский совет по реанимации[19] были выпущены, в которых указаны рекомендуемые максимальные дыхательные объемы (или объемы дыхания) и скорости вентиляции, безопасные для пациентов. Хотя не известны исследования, в которых оценивалась бы частота осложнений или летальных исходов из-за неконтролируемого использования ручных реаниматологов, многочисленные рецензируемые исследования показали, что, несмотря на установленные рекомендации по безопасности, частота случаев чрезмерного накачивания врачом при использовании ручных реаниматологов остается «эндемической». "[20] и не связаны с обучением или уровнем квалификации провайдера. Другое клиническое исследование показало, что «дыхательный объем, выдаваемый ручным реаниматором, сильно варьируется», и пришел к выводу, что «ручной реаниматолог не подходит для точной вентиляции».[21] Отдельная оценка другой высококвалифицированной группы, часто использующей ручные реаниматоры (парамедики скорой помощи) в экстренных случаях, показала, что «несмотря на кажущуюся адекватную подготовку, персонал скорой помощи постоянно гипервентилирует пациентов во время внебольничной СЛР», при этом та же исследовательская группа пришла к выводу, что « Непризнанная и непреднамеренная гипервентиляция может способствовать снижению выживаемости после остановки сердца в настоящее время ».[20] В рецензируемом исследовании, опубликованном в 2012 году, оценивалась возможная частота неконтролируемого чрезмерного инфляции у новорожденных, и было обнаружено, что «большое расхождение между доставленными и текущими нормативными значениями наблюдалось по всем параметрам» и что «независимо от профессии или обращения техника ... 88,4% оказали чрезмерное давление, тогда как ... 73,8% превысили рекомендуемый диапазон объема », сделав вывод, что« подавляющее большинство участников из всех профессиональных групп оказали чрезмерное давление и объем ».[22] Недавно было проведено дополнительное исследование, чтобы оценить, можно ли решить проблему чрезмерной вентиляции легких с использованием ручных реанимационных аппаратов педиатрического размера у взрослых или с использованием более совершенных версий ручных реанимационных аппаратов с потоком инфляции (или «Mapleson C»): в то время как «педиатрический самонадувающийся мешок обеспечивал вентиляцию, наиболее соответствующую рекомендациям», он не привел к полному соблюдению рекомендаций, поскольку «участники гипервентилировали легкие пациентов при имитации остановки сердца с помощью всех трех устройств».[23]
Несоблюдение рекомендаций из-за чрезмерной скорости по сравнению с чрезмерным раздуванием легких
«Гипервентиляции» можно добиться за счет (1) слишком большого количества вдохов в минуту; (2) слишком большие вдохи, превышающие естественную емкость легких пациента; или (3) сочетание того и другого. При использовании ручных реаниматологов невозможно физически контролировать ни скорость, ни объем надувания с помощью встроенных в устройство настроек безопасности, и, как отмечалось выше, исследования показывают, что провайдеры часто превышают установленные правила безопасности как по скорости вентиляции (10 вдохов в минуту), так и по объему. (5-7 мл / кг массы тела), как указано Американской кардиологической ассоциацией.[1] и Европейский совет по реанимации.[19] Многочисленные исследования пришли к выводу, что вентиляция со скоростью, превышающей текущие руководящие принципы, способна вмешиваться в кровоток во время сердечно-легочной реанимации, однако доклинические эксперименты, связанные с этими результатами, включали введение инспираторных объемов, превышающих текущие руководящие принципы. например, они оценивали эффекты гипервентиляции как по чрезмерной скорости, так и по чрезмерным объемам одновременно.[20][24] Более недавнее исследование, опубликованное в 2012 году, расширило знания по этой теме, оценив отдельные эффекты (1) изолированной чрезмерной частоты вдоха с соответствующими инструкциями объемами вдоха; (2) частота, соответствующая нормативам, при чрезмерных объемах вдоха; и (3) совокупное несоблюдение нормативов как чрезмерной нормы, так и объема.[25] Это исследование показало, что чрезмерная ставка более чем в три раза превышает текущую норму (например, 33 вдоха в минуту) может не влиять на СЛР, когда объем вдоха доставляется в пределах, соответствующих нормативам, что позволяет предположить, что способность удерживать объем дыхания в пределах нормы может индивидуально снизить клиническую опасность чрезмерной частоты дыхания.[25] Также было обнаружено, что при введении избыточных дыхательных объемов, установленных в соответствии с рекомендациями, наблюдались изменения кровотока, которые были временными при низкой скорости вентиляции, но сохранялись, когда дыхательные объемы и скорость были одновременно чрезмерными, что позволяет предположить, что избыточный дыхательный объем, превышающий нормативные, является основным механизмом. побочных эффектов, при этом скорость вентиляции является множителем этих эффектов.[25] В соответствии с предыдущими исследованиями, в которых было обнаружено, что как чрезмерная частота, так и объемы вызывают побочные эффекты вмешательства кровотока во время СЛР,[20][24] усложняющим фактором может быть недостаточное время для полного выдоха чрезмерных вдохов в промежутках между близко расположенными высокочастотными вдохами, что приводит к тому, что легким никогда не разрешается полностью выдыхать между вдохами (это также называется «суммированием» вдохов).[25] Недавним достижением в области безопасности ручной вентиляции может стать все более широкое использование устройств помощи времени, которые издают звуковой или визуальный сигнал метронома или мигающий свет с надлежащим интервалом, установленным для частоты дыхания; одно исследование показало, что эти устройства могут обеспечить почти 100% соблюдение нормативов по скорости вентиляции.[26] Хотя это усовершенствование, по-видимому, обеспечивает решение «проблемы скорости», связанной с чрезмерным использованием рекомендованных реаниматологов вручную, оно может не решить «проблему объема», которая может по-прежнему делать ручные реаниматологи опасными для пациента, поскольку осложнения могут возникать из-за завышенная инфляция, даже если ставка находится в пределах нормативов.
В настоящее время,[когда? ] Единственными устройствами, которые могут надежно подавать заранее установленные, предписанные врачом объемы надувания в соответствии с правилами техники безопасности, являются механические аппараты ИВЛ, требующие источника электроэнергии или сжатого кислорода, более высокого уровня подготовки для работы и обычно требующих от сотен до тысяч долларов больше, чем одноразовый ручной реаниматолог.
Дополнительные компоненты и функции
Фильтры
Иногда между маской и мешком (до или после клапана) помещают фильтр, чтобы предотвратить загрязнение мешка.
Положительное давление в конце выдоха
Некоторые устройства имеют Клапан PEEP соединители для лучшего поддержания положительного давления в дыхательных путях.
Доставка лекарств
Закрытый порт может быть включен в клапанный узел, чтобы позволить вдыхать ингаляционные лекарства в воздушный поток, что может быть особенно эффективным при лечении пациентов с остановкой дыхания в результате тяжелой астмы.
Порт давления в дыхательных путях
В клапанный узел может быть включен отдельный закрытый порт, чтобы можно было присоединить устройство для контроля давления, что позволяет спасателям непрерывно контролировать величину положительного давления, создаваемого во время принудительного надувания легких.
Клапаны сброса давления
Клапан сброса давления (часто известный как «выдвижной клапан») обычно входит в состав педиатрических версий и некоторых версий для взрослых, целью которых является предотвращение случайного избыточного давления в легких. В этот клапан в сборе обычно встроен байпасный зажим на тот случай, если по медицинским показаниям требуется надувание при давлении, превышающем нормальное срабатывание выдвижного клапана.
Особенности хранилища устройства
Некоторые сумки могут складываться при хранении. Мешок, не предназначенный для хранения в сложенном виде, может потерять эластичность при длительном хранении в сжатом состоянии, что снижает его эффективность. Складная конструкция имеет продольные бороздки, так что мешок сжимается в “точке поворота”, противоположной направлению нормального сжатия мешка.
Альтернативы ручным реаниматологам
В больнице длительная механическая вентиляция легких обеспечивается с помощью более сложных, автоматизированных вентилятор. Однако частое использование ручного реанимационного аппарата заключается в временном обеспечении ручной вентиляции всякий раз, когда требуется устранение неисправностей механического вентилятора, если необходимо изменить контур вентилятора или при отключении электроэнергии или источника сжатого воздуха или кислорода.
Элементарный тип механического вентилятора, который не требует электричества, представляет собой кислородное вентиляционное устройство с ограничением потока (ФРОПВД). Они похожи на ручные реаниматоры в том, что кислород проталкивается через маску для принудительного надувания легких пациента, но в отличие от ручного реаниматолога, где давление, используемое для принудительного надувания легких пациента, исходит от человека, вручную сжимающего мешок, с помощью FROPVD давление, необходимое для принудительного наполнения легких, исходит непосредственно от баллона с кислородом под давлением. Эти устройства перестанут работать, когда баллон со сжатым кислородом станет пустым.
Виды ручных реаниматологов
- Самонадувающиеся пакеты: ручной реаниматор этого типа представляет собой стандартную конструкцию, наиболее часто используемую как в стационаре, так и вне больницы. Материал, используемый для мешка самонадувающегося ручного реаниматолога, имеет «память», то есть после ручного сжатия он автоматически расширяется самостоятельно в промежутках между вдохами (втягивая воздух для следующего вдоха). Эти устройства можно использовать отдельно (таким образом, доставляя воздух в комнату) или вместе с источником кислорода для доставки почти 100% кислорода. Благодаря этим характеристикам ручной реанимационный аппарат этого типа подходит для использования в стационаре и вне больницы. например, скорая помощь.
- Мешки для надувания потока: также называемые «мешками для анестезии», это специализированная форма ручного реаниматолога с вялой частью мешка, которая не надувается сама по себе. Это требует внешнего источника потока сжатого газа для надувания мешка для надувания; после надувания поставщик может вручную сжать мешок или, если пациент дышит самостоятельно, пациент может вдохнуть прямо через мешок. Эти типы ручных реаниматологов широко используются во время индукции анестезии и восстановления, и часто присоединяются к консолям для анестезии, поэтому анестезиологические газы можно использовать для вентиляции пациента. Они в основном используются анестезиологами, проводящими общую анестезию, но также и во время некоторых чрезвычайных ситуаций в больницах, в которых могут участвовать анестезиологи или респираторные терапевты. Они обычно не используются за пределами больниц. Согласно недавнему исследованию в Индии, эти мешки для надувания потока также могут использоваться для обеспечения CPAP у спонтанно дышащих детей. В исследовании говорится, что этот режим CPAP является экономически эффективным в условиях ограниченных ресурсов.[27]
Смотрите также
- Искусственная вентиляция, также известное как искусственное дыхание - вспомогательное дыхание для поддержания жизни
- Механическая вентиляция - Метод механической помощи или замены спонтанного дыхания
- Респираторный терапевт - Специализированный практикующий врач, прошедший обучение в области интенсивной терапии и сердечно-легочной медицины
Рекомендации
- ^ а б c Neumar RW, Otto CW, Link MS, Kronick SL, Shuster M, Callaway CW, Kudenchuk PJ, Ornato JP, McNally B, Silvers SM, Passman RS, White RD, Hess EP, Tang W, Davis D, Sinz E, Morrison LJ . Часть 8: Продвинутая поддержка сердечно-сосудистой системы у взрослых: Рекомендации Американской кардиологической ассоциации по сердечно-легочной реанимации и неотложной сердечно-сосудистой помощи, 2010 г. Тираж 2010 г .; 122: S729 – S767.
- ^ а б Дэниел Лиммер и Майкл Ф. О'Киф. 2005 г. Неотложная помощь 10-е изд. Эдвард Т. Дикинсон, изд. Пирсон, Прентис Холл. Река Аппер Сэдл, Нью-Джерси. Стр.140.
- ^ «История Амбу». Ambu Ltd. Архивировано с оригинал 27 апреля 2011 г.
- ^ Стой, Уолт (2004). Учебник Мосби по основам ЕМТ (PDF). Мосби / JEMS. ISBN 978-0-323-03438-8.
- ^ Неотложная помощь, Страницы 142–3
- ^ Неотложная помощь, Стр.141.
- ^ Белл, Дэвид Дж .; Макканн, Эдвард Т .; Ферраро, Дэвид М. (01.09.2017). «Управление дыхательными путями при боевой травме». Текущие отчеты пульмонологии. 6 (3): 206–213. Дои:10.1007 / s13665-017-0186-8. ISSN 2199-2428.
- ^ daveairways (03.07.2013). «Обеспечение проходимости дыхательных путей в зоне боевых действий». Дэйв на авиалиниях. Получено 2018-12-16.
- ^ Mabry, Роберт Л .; Франкфурт, Алан (2011). «Продвинутое управление дыхательными путями у пострадавших в бою медиками в момент травмы: анализ подгруппы исследования охвата». Журнал медицины специальных операций. 11 (2): 16–19. ISSN 1553-9768. PMID 21706457.
- ^ «Текущие и будущие варианты боевых дыхательных путей, доступные для Advanced Medical Assistant (AMA)». jmvh.org. Получено 2018-12-16.
- ^ а б c Венцель В., Келлер С., Идрис А.Х., Дёргес В., Линднер К.Х., Бримбакомб-младший. Влияние меньших дыхательных объемов на основные средства жизнеобеспечения: хорошая вентиляция, меньший риск? Реанимация 1999: 43: 25–29.
- ^ а б Дёргес В., Зауэр С., Окер Х., Венцель В., Шмукер П. Меньшие дыхательные объемы во время сердечно-легочной реанимации: сравнение самонадувных мешков для взрослых и детей с тремя различными аппаратами ИВЛ. Реанимация 1999: 43: 31–37.
- ^ Берг MD, Идрис AH, Берг RA. Серьезное нарушение дыхания из-за инсуффляции желудка во время педиатрической сердечно-легочной реанимации. Реанимация 1998: 36: 71–73.
- ^ Смалли AJ, Росс MJ, Huot CP. Разрыв желудка после вентиляции с помощью маски с клапаном и мешком. J Amer Med 2002: 22: 27–29.
- ^ а б Венцель В., Идрис А.Х., Баннер М.Дж., Кубилис П.С., Уильямс Дж.Л. мл. Влияние дыхательного объема на распределение газа между легкими и желудком у неинтубированного пациента, получающего вентиляцию с положительным давлением. Critical Care Medicine 1998: 26: 364–368.
- ^ Даста Дж. Ф., Маклафлин Т. П., Моди Ш., Так Пих К. Суточная стоимость пребывания в отделении интенсивной терапии: вклад искусственной вентиляции легких. Critical Care Medicine 2005: 33: 1266–1271.
- ^ Зильберглейт Р., Ли, округ Колумбия, Бланк-Рид К., Макнамара Р.М. Внезапная тяжелая баротравма из-за самонадувающегося мешка. Journal of Trauma 1996: 40: 320–322.
- ^ Kane G, Hewines B, Grannis FW Jr. Массивная воздушная эмболия у взрослого после вентиляции с положительным давлением. Сундук 1988: 93: 874–876.
- ^ а б Дикин С.Д., Нолан Дж. П., Соар Дж., Сунде К., Костер Р. В., Смит Г. Б., Перкинс Г. Д.. Рекомендации Европейского совета по реанимации по реанимации, 2010 г. Раздел 4. Продвинутая поддержка жизни взрослых. Реанимация 2010: 81: 1305–1352.
- ^ а б c d Ауфдерхайде Т.П., Сигурдссон Г., Пирралло Р.Г., Яннопулос Д., МакКнит С., фон Бризен С., Спаркс С.В., Конрад С.Дж., Прово Т.А., Лурье К.Г. Гипервентиляционная гипотензия во время сердечно-легочной реанимации. Тираж 2004: 109: 1960–1965.
- ^ Ли Х.М., Чо К.Х., Чхве Й.Х., Юн С.И., Чой Й. Можете ли вы поставить точный дыхательный объем с помощью ручного реаниматолога? Журнал неотложной медицины 2008: 10: 632–634.
- ^ Бассани М.А., Филью FM, де Карвалью Коппо М.Р., Марба СТМ. Оценка пикового давления на вдохе, дыхательного объема и частоты дыхания во время вентиляции с помощью неонатального реанимационного мешка с самонадувающимся мешком. Respiratory Care 2012: 57: 525–530.
- ^ Шеррен ПБ, Левинсон А., Джовайса Т., Виджаятилаке Д.С. Сравнение системы Mapleson C и самонадувающихся пакетов для взрослых и детей для обеспечения вентиляции в соответствии с рекомендациями во время моделирования сердечно-легочной реанимации взрослых. Анестезия 2011: 66 (7): 563–567.
- ^ а б Aufderheide TP, Lurie KG. Смерть от гипервентиляции: распространенная и опасная для жизни проблема во время сердечно-легочной реанимации. Реанимационная медицина 2004; 32 (9 приложение): S345 – S351.
- ^ а б c d Газмури Р.Дж., Аюб И.М., Радхакришнан Дж., Мотл Дж., Упадхьяя депутат. Клинически вероятная гипервентиляция не оказывает неблагоприятных гемодинамических эффектов во время СЛР, но заметно снижает уровень PCO2 в конце выдоха. Реанимация 2012; 83 (2): 259–264.
- ^ Керн КБ, Стикни Р.Э., Галлисон Л., Смит Р.Э. Метроном улучшает частоту компрессии и вентиляции во время СЛР на манекене в рандомизированном исследовании. Реанимация 2010: 81 (2): 206-210.
- ^ Анита Г.Ф., Велмуруган Л., Сангаредди С., Недунчелиан К., Сельварадж В. (1 августа 2016 г.). «Эффективность устройства для надувания потока в обеспечении постоянного положительного давления в дыхательных путях для тяжелобольных детей в условиях ограниченных ресурсов: проспективное обсервационное исследование». Индийский журнал интенсивной терапии. 20 (8): 441–447. Дои:10.4103/0972-5229.188171. ЧВК 4994122. PMID 27630454. Архивировано из оригинал 3 июня 2018 г.. Получено 25 июн 2020.
